
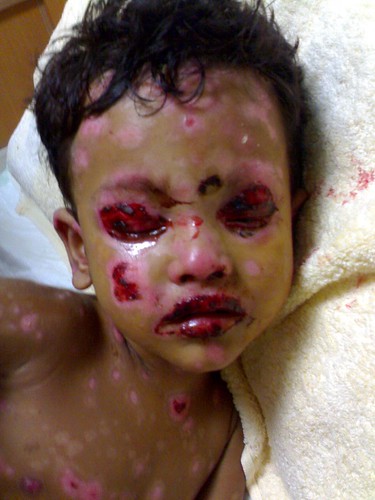
Sindrom Steven-Johnson (SSJ) merupakan suatu kumpulan gejala klinis erupsi mukokutaneus yang ditandai oleh trias kelainan pada kulit vesikulobulosa, mukosa orifisium serta mata disertai gejala umum berat. Sinonimnya antara lain : sindrom de Friessinger-Rendu, eritema eksudativum multiform mayor, eritema poliform bulosa, sindrom muko-kutaneo-okular, dermatostomatitis, dll. Istilah eritema multiforme yang sering dipakai sebetulnya hanya merujuk pada kelainan kulitnya saja.
- Bentuk klinis SSJ berat jarang terdapat pada bayi, anak kecil atau orang tua. Lelaki dilaporkan lebih sering menderita SSJ daripada perempuan.
- Tidak terdapat kecenderungan rasial terhadap SSJ walaupun terdapat laporan yang menghubungkan kekerapan yang lebih tinggi pada jenis HLA tertentu.
- Etiologi SSJ sukar ditentukan dengan pasti karena dapat disebabkan oleh berbagai faktor, walaupun pada umumnya sering dikaitkan dengan respons imun terhadap obat.
- Beberapa faktor penyebab timbulnya SSJ diantaranya : infeksi (virus, jamur, bakteri, parasit),
- obat (salisilat, sulfa, penisilin, etambutol, tegretol, tetrasiklin, digitalis, kontraseptif),
- makanan (coklat),
- fisik (udara dingin, sinar matahari, sinar X),
- lain-lain (penyakit polagen, keganasan, kehamilan).
| Infeksivirusjamur
bakteri parasit |
Herpes simpleks, Mycoplasma pneumoniae, vaksiniakoksidioidomikosis, histoplasma
streptokokus, Staphylococcs haemolyticus, Mycobacterium tuberculosis, salmonela malaria |
| Obat | salisilat, sulfa, penisilin, etambutol, tegretol, tetrasiklin, digitalis, kontraseptif, klorpromazin, karbamazepin, kinin, analgetik/antipiretik |
| Makanan | Coklat |
| Fisik | udara dingin, sinar matahari, sinar X |
| Lain-lain | penyakit kolagen, keganasan, kehamilan |
- Keterlibatan kausal obat tersebut ditujukan terhadap obat yang diberikan sebelum masa awitan setiap gejala klinis yang dicurigai (dapat sampai 21 hari). Bila pemberian obat diteruskan dan geja]a klinis membaik maka hubungan kausal dinyatakan negatif. Bila obat yang diberikan lebih dari satu macam maka semua obat tersebut harus dicurigai mempunyai hubungan kausal.
- Obat tersering yang dilaporkan sebagai penyebab adalah golongan salisilat, sulfa, penisilin, antikonvulsan dan obat antiinflamasi non-steroid.
- Sindrom ini dapat muncul dengan episode tunggal namun dapat terjadi berulang dengan keadaan yang lebih buruk setelah paparan ulang terhadap obat-obatan penyebab.
- Patogenesis SSJ sampai saat ini belum jelas walaupun sering dihubungkan dengan reaksi hipersensitivitas tipe III (reaksi kompleks imun) yang disebabkan oleh kompleks soluble dari antigen atau metabolitnya dengan antibodi IgM dan IgG dan reaksi hipersensitivitas lambat (delayed-type hypersensitivity reactions, tipe IV) adalah reaksi yang dimediasi oleh limfosit T yang spesifik.
- Pada beberapa kasus yang dilakukan biopsi kulit dapat ditemukan endapan IgM, IgA, C3, dan fibrin, serta kompleks imun beredar dalam sirkulasi.
- Antigen penyebab berupa hapten akan berikatan dengan karier yang dapat merangsang respons imun spesifik sehingga terbentuk kompleks imun beredar. Hapten atau karier tersebut dapat berupa faktor penyebab (misalnya virus, partikel obat atau metabolitnya) atau produk yang timbul akibat aktivitas faktor penyebab tersebut (struktur sel atau jaringan sel yang rusak dan terbebas akibat infeksi, inflamasi, atau proses metabolik). Kompleks imun beredar dapat mengendap di daerah kulit dan mukosa, serta menimbulkan kerusakan jaringan akibat aktivasi komplemen dan reaksi inflamasi yang terjadi.
- Kerusakan jaringan dapat pula terjadi akibat aktivitas sel T serta mediator yang dihasilkannya. Kerusakan jaringan yang terlihat sebagai kelainan klinis lokal di kulit dan mukosa dapat pula disertai gejala sistemik akibat aktivitas mediator serta produk inflamasi lainnya.
- Adanya reaksi imun sitotoksik juga mengakibatkan apoptosis keratinosit yang akhirnya menyebabkan kerusakan epidermis.
- Gejala prodromal berkisar antara 1-14 hari berupa demam, malaise, batuk, korizal, sakit menelan, nyeri dada, muntah, pegal otot dan atralgia yang sangat bervariasi dalam derajat berat dan kombinasi gejala tersebut.
- Kulit berupa eritema, papel, vesikel, atau bula secara simetris pada hampir seluruh tubuh.
- Mukosa berupa vesikel, bula, erosi, ekskoriasi, perdarahan dan kusta berwarna merah. Bula terjadi mendadak dalam 1-14 hari gejala prodormal, muncul pada membran mukosa, membran hidung, mulut, anorektal, daerah vulvovaginal, dan meatus uretra. Stomatitis ulseratif dan krusta hemoragis merupakan gambaran utama.
- Mata : konjungtivitas kataralis, blefarokonjungtivitis, iritis, iridosiklitis, kelopak mata edema dan sulit dibuka, pada kasus berat terjadi erosi dan perforasi kornea yang dapat menyebabkan kebutaan. Cedera mukosa okuler merupakan faktor pencetus yang menyebabkan terjadinya ocular cicatricial pemphigoid, merupakan inflamasi kronik dari mukosa okuler yang menyebabkan kebutaan. Waktu yang diperlukan mulai onset sampai terjadinya ocular cicatricial pemphigoid bervariasi mulai dari beberapa bulan sampai 31 tahun.
- Diagnosis ditegakkan berdasarkan anamnesis, pemeriksaan fisis, dan laboratorium. Anamnesis dan pemeriksaan fisis ditujukan terhadap kelainan yang dapat sesuai dengan trias kelainan kulit, mukosa, mata, serta hubungannya dengan faktor penyebab.
- Secara klinis terdapat lesi berbentuk target, iris, atau mata sapi, kelainan pada mukosa, demam, dan hasil biopsi yang sesuai dengan SSJ .
- Pemeriksaan laboratorium ditujukan untuk mencari hubungan dengan faktor penyebab serta untuk penatalaksanaan secara umum. Pemeriksaan yang rutin dilakukan diantaranya adalah pemeriksaan darah tepi (hemoglobin, leukosit, trombosit, hitung jenis, hitung eosinofil total, LED), pemeriksaan imunologik (kadar imunoglobulin, komplemen C3 dan C4, kompleks imun), biakan kuman serta uji resistensi dari darah dan tempat lesi, serta pemeriksaan histopatologik biopsi kulit.
- Hasil biopsi dapat menunjukkan adanya nekrosis epidermis dengan keterlibatan kelenjar keringat, folikel rambut dan perubahan dermis.
- Anemia dapat dijumpai pada kasus berat yang menunjukkan gejala perdarahan.
- Leukosit biasanya normal atau sedikit meninggi, dan pada hitung jenis terdapat peninggian eosinofil.
- Kadar IgG dan IgM dapat meninggi, C3 dan C4 normal atau sedikit menurun, dan dapat dideteksi adanya kompleks imun yang beredar.
- Pemeriksaan histopatologik dapat ditemukan gambaran nekrosis di epidermis sebagian atau menyeluruh, edema intrasel di daerah epidermis, pembengkakan endotel, serta eritrosit yang keluar dari pembuluh darah dermis superfisial.
- Pemeriksaan imunofluoresen dapat memperlihatkan endapan IgM, IgA, C3, dan fibrin. Untuk mendapat hasil pemeriksaan imunofluoresen yang baik maka bahan biopsi kulit harus diambil dari lesi baru yang berumur kurang dari 24 jam.
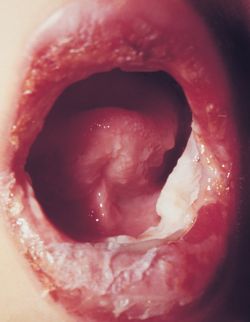 Nekrosis epidermal
toksik (NET)
dimana manifestasi klinis hampir serupa tetapi keadaan umum NET
terlihat lebih buruk daripada SSJ.
Nekrosis epidermal
toksik (NET)
dimana manifestasi klinis hampir serupa tetapi keadaan umum NET
terlihat lebih buruk daripada SSJ.- Erythema Multiforme
- Burns, Chemical
- Burns, Ocular
- Staphylococcal Scalded Skin Syndrome
- Toxic Epidermal Necrolysis
- Burns, Thermal
- Dermatitis, Exfoliative
- Toxic Shock Syndrome
 Terapi suportif merupakan tata laksana standar pada pasien SSJ.
Pasien yang
umumnya datang dengan keadaan umum berat membutuhkan cairan dan
elektrolit, serta kebutuhan kalori dan protein yang
sesuai secara parenteral.
Pemberian cairan tergantung dari luasnya kelainan kulit dan mukosa yang
terlibat.
Pemberian nutrisi melalui pipa nasogastrik dilakukan sampai mukosa oral
kembali normal. Lesi di mukosa mulut diberikan obat pencuci mulut dan
salep gliserin.
Terapi suportif merupakan tata laksana standar pada pasien SSJ.
Pasien yang
umumnya datang dengan keadaan umum berat membutuhkan cairan dan
elektrolit, serta kebutuhan kalori dan protein yang
sesuai secara parenteral.
Pemberian cairan tergantung dari luasnya kelainan kulit dan mukosa yang
terlibat.
Pemberian nutrisi melalui pipa nasogastrik dilakukan sampai mukosa oral
kembali normal. Lesi di mukosa mulut diberikan obat pencuci mulut dan
salep gliserin.- Untuk infeksi, diberikan antibiotika spektrum luas, biasanya dipergunakan gentamisin 5mg/kgBB/hari intramuskular dalam dua dosis. Pemberian antibiotik selanjutnya berdasarkan hasil biakan dan uji resistensi kuman dari sediaan lesi kulit dan darah.
- Kortikosteroid diberikan parenteral, biasanya deksametason dengan dosis awal 1 mg/kgBB bolus, kemudian selama 3 hari 0,2-0,5 mg/kgBB tiap 6 jam, setelah itu diturunkan berangsur-angsur dan bila mungkin diganti dengan prednison per oral. Pemberian kortikosteroid sistemik sebagai terapi SSJ masih kontroversial. Beberapa mengganggap bahwa penggunaan steroid sistemik pada anak bisa menyebabkan penyembuhan yang lambat dan efek samping yang signifikan, namun ada juga yang menganggap steroid menguntungkan dan menyelamatkan nyawa.
- Penggunaan Human Intravenous Immunoglobulin (IVIG) dapat menghentikan progresivitas penyakit SSJ dengan dosis total 3 gr/kgBB selama 3 hari berturut-turut (1 gr/kgBB/hari selama 3 hari).
- Dilakukan perawatan kulit dan mata serta pemberian antibitik topikal. Kulit dapat dibersihkan dengan larutan salin fisiologis atau dikompres dengan larutan Burrow. Pada kulit atau epidermis yang mengalami nekrosis dapat dilakukan debridement. Untuk mencegah sekuele okular dapat diberikan tetes mata dengan antiseptik.
- Faktor penyebab (obat atau faktor lain yang diduga sebagai penyebab) harus segera dihentikan atau diatasi. Deteksi dari penyebab yang paling umum seperti riwayat penggunaan obat-obatan terakhir, serta hubungannya dengan perkembangan penyakit terutama terhadap episode SSJ, terbukti bermanfaat dalam manajemen SSJ.
- Antibiotik spektrum luas, selanjutnya berdasarkan hasil biakan dan uji resistensi kuman dari sediaan lesi kulit dan darah.
- Antihistamin bila perlu. Terutama bila ada rasa gatal. Feniramin hidrogen maleat (Avil) dapat diberikan dengan dosis untuk usia 1-3 tahun 7,5 mg/dosis, untuk usia 3-12 tahun 15 mg/dosis, diberikan 3 kali/hari. Sedangkan untuk setirizin dapat diberikan dosis untuk usia anak 2-5 tahun : 2.5 mg/dosis,1 kali/hari; > 6 tahun : 5-10 mg/dosis, 1 kali/hari. Perawatan kulit dan mata serta pemberian antibiotik topikal.
- Bula di kulit dirawat dengan kompres basah larutan Burowi.
- Tidak diperbolehkan menggunakan steroid topikal pada lesi kulit.
- Lesi mulut diberi kenalog in orabase.
- Terapi infeksi sekunder dengan antibiotika yang jarang menimbulkan alergi, berspektrum luas, bersifat bakterisidal dan tidak bersifat nefrotoksik, misalnya klindamisin intravena 8-16 mg/kg/hari intravena, diberikan 2 kali/hari.
Pada kasus yang tidak berat, prognosisnya baik, dan penyembuhan terjadi dalam waktu 2-3 minggu. Kematian berkisar antara 5-15% pada kasus berat dengan berbagai komplikasi atau pengobatan terlambat dan tidak memadai. Prognosis lebih berat bila terjadi purpura yang lebih luas. Kematian biasanya disebabkan oleh gangguan keseimbangan cairan dan elektrolit, bronkopneumonia, serta sepsis.
DAFTAR PUSTAKA
- McKenna JK, Leiferman KM. Dermatologic drug reactions. Immunolo and Allergy Clin North Am 2004;24:399-423.
- Carroll MC, Yueng-Yue KA, Esterly NB. Drug-induced hypersensitivity syndrome in pediatric patients. Pediatrics 2001; 108 : 485-92.
- Gruchalla R. : Understanding drug allergies. J Allergy Clin Immunol 2000; 105 : S637-44.
- Reilly TP, Lash LH, Doll MA. A role for bioactivation and covalent binding within epidermal keratinocytes in sulfonamide-induced cutaneous drug reactions. J Invest Dermatol 2000; 114 : 1164–73.
- Yawalkar N, Egli F, Hari Y. Infiltration of cytotoxic T cells in drug-induced cutaneous eruptions. Clin Exp Allergy 2000; 30 : 847-55.
- Yawalkar N, Shrikhande M, Hari Y. Evidence for a role for IL-5 and eotaxin in activating and recruiting eosinophils in drug-induced cutaneous eruptions. J Allergy Clin Immunol 2000; 106 : 1171-76.
- French LE. Toxic epidermal necrolysis and Stevens Johnson syndrome: our current understanding. Allergol Int. Mar 2006;55(1):9-16. [Medline].
- Hallgren J, Tengvall-Linder M, Persson M, et al. Stevens-Johnson syndrome associated with ciprofloxacin: a review of adverse cutaneous events reported in Sweden as associated with this drug. J Am Acad Dermatol. Nov 2003;49(5 Suppl):S267-9. [Medline].
- Metry DW, Lahart CJ, Farmer KL, Herbert AA. Stevens-Johnson syndrome caused by the antiretroviral drug nevirapine. J Am Acad Dermatol. Feb 2001;44(2 Suppl):354-7. [Medline].
- Mockenhaupt M, Messenheimer J, Tennis P, et al. Risk of Stevens-Johnson syndrome and toxic epidermal necrolysis in new users of antiepileptics. Neurology. Apr 12 2005;64(7):1134-8. [Medline].
- Hebert AA, Bogle MA. Intravenous immunoglobulin prophylaxis for recurrent Stevens-Johnson syndrome. J Am Acad Dermatol. Feb 2004;50(2):286-8. [Medline].
- Ball R, Ball LK, Wise RP, et al. Stevens-Johnson syndrome and toxic epidermal necrolysis after vaccination: reports to the vaccine adverse event reporting system. Pediatr Infect Dis J. Feb 2001;20(2):219-23. [Medline].
- Bastuji-Garin S, Fouchard N, Bertocchi M, et al. SCORTEN: a severity-of-illness score for toxic epidermal necrolysis. J Invest Dermatol. Aug 2000;115(2):149-53. [Medline].
- Bianchine JR, Macaraeg PV, Lasagna L, et al. Drugs as etiologic factors in the Stevens-Johnson syndrome. Am J Med. Mar 1968;44(3):390-405. [Medline].
- Brett AS, Philips D, Lynn AW. Intravenous immunoglobulin therapy for Stevens-Johnson syndrome. South Med J. Mar 2001;94(3):342-3. [Medline].
- Cohen B. The many faces of erythema multiforme. Contemp Pediatr. 1994;11:19-39.
- Cunha BA. Antibiotic side effects. Med Clin North Am. Jan 2001;85(1):149-85. [Medline].
- Darmstadt GL, Lane A. Vesiculobullous disorders. In: Nelson WE, et al, eds. Nelson Textbook of Pediatrics. 15th ed. Philadelphia, Pa: WB Saunders; 1996:1850-2.
- French LE, Trent JT, Kerdel FA. Use of intravenous immunoglobulin in toxic epidermal necrolysis and Stevens-Johnson syndrome: our current understanding. Int Immunopharmacol. Apr 2006;6(4):543-9. [Medline].
- Frieden IJ. Hypersensitivity reactions. In: Rudolph AM, et al. Rudolph’s Pediatrics. 20th ed. Stamford, Conn: Appleton & Lange; 1996:906-8.
- Garcia-Doval I, LeCleach L, Bocquet H, et al. Toxic epidermal necrolysis and Stevens-Johnson syndrome: does early withdrawal of causative drugs decrease the risk of death?. Arch Dermatol. Mar 2000;136(3):323-7. [Medline].
- Ginsburg CM. Stevens-Johnson syndrome in children. Pediatr Infect Dis. May-Jun 1982;1(3):155-8. [Medline].
- Hofbauer GF, Burg G, Nestle FO. Cocaine-related Stevens-Johnson syndrome. Dermatology. 2000;201(3):258-60. [Medline].
- Darmstadt GL, Sidbury L. Vesicobullous disorders. In: Behrman RE, Kliegman RM, Jenson HB (eds) : Textbook of Pediatrics. 17th Ed Philadelphia, WB Saunders 2004. pp. 2181-4.
- Hurwitz S. Erythema multiforme: a review of its characteristics, diagnostic criteria, and management. Pediatr Rev. Jan 1990;11(7):217-22. [Medline].
- Lonjou C, Thomas L, Borot N, Ledger N, de Toma C, LeLouet H. A marker for Stevens-Johnson syndrome …: ethnicity matters. Pharmacogenomics J. Jul-Aug 2006;6(4):265-8. [Medline].
- Parrillo SJ. Stevens-Johnson syndrome and toxic epidermal necrolysis. Curr Allergy Asthma Rep. Jul 2007;7(4):243-7. [Medline].
- Prais D, Grisuru-Soen G, Barzilai A, Amir J. Varicella zoster virus infection associated with erythema multiforme in children. Infection. Jan-Feb 2001;29(1):37-9. [Medline].
- Revuz J. New advances in severe adverse drug reactions. Dermatol Clin. Oct 2001;19(4):697-709, ix. [Medline].
- Roujeau JC, Kelly JP, Naldi L, et al. Medication use and the risk of Stevens-Johnson syndrome or toxic epidermal necrolysis. N Engl J Med. Dec 14 1995;333(24):1600-7. [Medline].
- Sane SP, Bhatt AD. Stevens-Johnson syndrome and toxic epidermal necrolysis-challenges of recognition and management. J Assoc Physicians India. Oct 2000;48(10):999-1003. [Medline].
- Schalock PC, Dinulos JG. Mycoplasma pneumoniae-induced Stevens-Johnson syndrome without skin lesions: fact or fiction?. J Am Acad Dermatol. Feb 2005;52(2):312-5. [Medline].
- Stevens AM, Johnson FC. A new eruptive fever associated with stomatitis and opthalmitis. Report of two cases in children. Am J Dis Child. 1922;526-533.
- Todd G. Adverse cutaneous drug eruptions and HIV: a clinician’s global perspective. Dermatol Clin. Oct 2006;24(4):459-72, vi. [Medline].
- Strom BL, Carson JL, Halpern AC, et al. A population-based study of Stevens-Johnson syndrome. Incidence and antecedent drug exposures. Arch Dermatol 1991; 127:83l-8.
- Coursin DB. Stevens-Johnson syndrome: nonspecific parasensitivity reaction? JAMA 1966; 198:133-6.
- Fritsch PO, Maldonado RR. Erythema multiforme, Steven-Johnson syndrome, and toxic epidermal necrolysis. Dalam: Freedberg IM, Eisen AZ, Wolff K, Austen KF, Goldsmith LA, Katz AI, penyunting. Fitzpatrick’s Dermatology in general medicine, Volume 1. Edisi ke-6. New York: McGraw-Hill, 2003; 543-56.
- Labreze CL, Lamireau T, Chawki D, Maleville J, Taieb A. Diagnosis, classification and management of erythema multiforme and Steven-Johnson syndrome. Arch Dis Child 2000;83:347-52.
- Volcheck GW. Clinical evaluation and management of drug hypersensitivity. Immunolo and Allergy Clin North Am 2004;24:357-71.
Komentar :
Posting Komentar